Schlagwort: Leber
Leber, Image by storyset on Freepik
20.11.2023 | hoouadmin
Tag der Leber: Wettlauf mit dem Hepatitis-C-Virus
Am 20. November ist Deutscher Lebertag. Aus diesem Grund wollen wir der Leber und ihren vielfältigen Aufgaben huldigen sowie auf ein spannendes Wettrennen in der Forschung verweisen, dem Wettlauf mit dem Hepatitis-C-Virus.
Unsere Leber ist nicht nur sehr bescheiden, sondern auch sehr emsig. Sie ist eines unserer Entgiftungsorgane, welche Fremdstoffe wie Medikamente, Alkohol oder andere Toxine um- und abbaut. Sie speichert zudem Energie in Form von Fetten und sog. Glykogenen. Die fleißige Leber produziert Gallenflüssigkeit und unterstützt so die Verdauung von Fetten sowie die Verwertung von Eiweißen. Sie reguliert den Blutzuckerspiegel und agiert als Eisenspeicher. Ganz unabhängig davon, stellt sie Faktoren für die Blutgerinnung her und bildet die Ausgangsprodukte für unsere Sexualhormone. Puh, ein Fulltimejob, den sie mit Leidenschaft und voller Aufopferungsbereitschaft erledigt.
Sie wird meist, trotz ihrer vielfältigen Aufgaben in unserem Körper, nicht bemerkt. Erst, wenn Schäden der Leber bereits sehr fortgeschritten sind, macht sich dieses schüchterne Organ bemerkbar. Denn die Leber hat zusammen mit dem Gehirn – ganz im Gegensatz zu anderen Organen – keinerlei Schmerzrezeptoren. Die Leber ist sehr widerstandsfähig und kann ihre Aufgaben selbst noch erledigen, wenn sie geschädigt ist. Als einziges Organ im menschlichen Körper ist sie in der Lage sich selbst zu reparieren. Zumindest bis zu dem Grad, ab welchem die Zerstörung nicht mehr reversibel ist.
Erkrankungen der Leber sind weltweit eines der größten Gesundheitsprobleme. Hierbei ist nicht nur der allzu oft zitierte Zusammenhang mit Alkoholmissbrauch verantwortlich. Auch Viren spielen eine enorm wichtige Rolle.
Viren als Auslöser für Lebererkrankungen
Hepatitis – eine Entzündung der Leber – wird unter anderem durch eine Reihe von Viren verursacht. Diese sind ganz simpel nach der durch sie verursachten Krankheit benannt. Es existieren bis heute Hepatitis-A bis E- und G-Viren.
Nun wird es jedoch etwas verwirrend: Das Hepatitis-F-Virus ist bislang nur rein hypothetisch existent und gibt es höchstwahrscheinlich nicht. Das Hepatitis-G-Virus existiert, verursacht dafür – nach aktuellem Wissensstand – jedoch gar keine Hepatitis und das Hepatitis-D-Virus braucht das Hepatitis-B-Virus, um wirklich virulent zu sein. Gegen die Hepatitis-A- und -B-Viren existieren bereits Impfungen; demnach folgt daraus, dass das Sorgenkind das Hepatitis-C-Virus bleibt.
Der Wettlauf um die Entdeckung des Hepatitis-C-Virus
Lange waren ausschließlich das Hepatis-A- sowie das Hepatitis-B-Virus bekannt. 1975 tauchte jedoch plötzlich ein mysteriöser Verdächtiger auf, welcher zwar wie die Hepatitis-A- und -B-Viren eine Hepatitis auslöste, aber weder A noch B war. Erst zehn Jahre später, 1985, wurde zum ersten Mal nachgewiesen, dass es sich hierbei ebenfalls um ein Virus handeln muss. Im Labor war es dennoch lange – trotz vieler Bemühungen – nicht möglich, das Virus zu kultivieren. 1989 erfolgte die Genomcharakterisierung und nun endlich die Taufe des Virus auf seinen heutigen Namen: Hepatis-C-Virus oder kurz: HCV.
Trotz Entschlüsselung des Genoms und Namensgebung wurde die Erforschung des Virus nicht leichter. Es gab nach wie vor keine adäquate Möglichkeit HCV im Labor zu kultivieren. Herkömmliche Methoden funktionierten nicht.
Erst 1999, 24 Jahre nach dem ersten Verdacht auf das Hepatitis-C-Virus, ereignete sich eine regelrechte Revolution in der HCV-Forschung. Man behalf sich hierfür mit sehr speziellen Methoden. Der Trick war, mit einem sog. Virus-ähnlichen Partikel zu arbeiten, d.h. ein ‚Virus‘ komplett ohne Strukturproteine. Das virusähnliche Partikel bestand demnach nur aus dem Teil des Virus, der für dessen Replikation – sprich seiner Vermehrung – verantwortlich ist.
Um hingegen die Strukturproteine (Virushülle und dessen Oberflächenstrukturen darauf) zu untersuchen, brauchte es wiederum ein weiteres Modell (sog. Pseudopartikel), bei dem ausschließlich die Strukturproteine vorhanden waren, jedoch nicht der Rest des Virus.
Mit vielen zusätzlichen Kniffs und Tricks gelang 2005 der Nachbau eines infektiösen Partikels, ähnlich einem echten Virus. Also ganze 30 Jahre nach den ersten Indizien auf diesen Hepatitis-Verursacher. In der Zwischenzeit erlangte man durch die Modelle und anschließend durch die infektiösen Partikel viel Wissen über den Eintritts-Mechanismus und die Vermehrung des Virus. Seit 2011 existieren sogar Mausmodelle.
Krankheitsverlauf von Hepatitis C
Nur der Hartnäckigkeit der Forscherinnen und Forscher und vor allem ihrer enormen Resistenz gegenüber Frustration und Rückschlägen ist es zu verdanken, dass wir mittlerweile relativ effektive Medikamente gegen Hepatitis C auf dem Markt haben. 2020 gab es für diese enormen Anstrengungen auch endlich den Nobelpreis für Medizin oder Physiologie für Harvey J. Alter, Michael Houghton und Charles M. Rice.
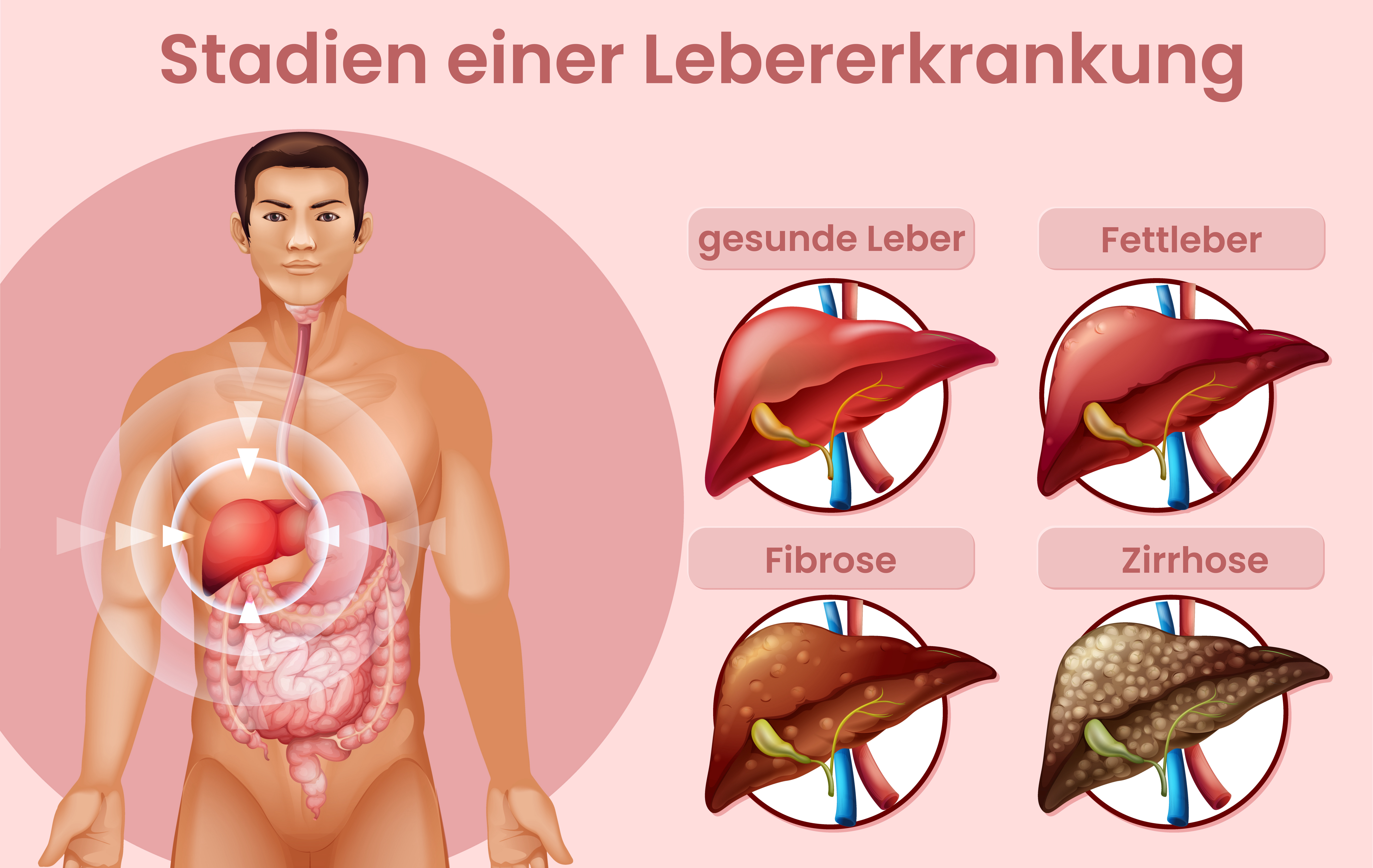
Die Entscheidung des Nobelpreis-Komitees ist nicht unbegründet, denn das Hepatitis-C-Virus ist eines der für den Menschen am relevantesten Viren. Eine Infektion mit HCV verursacht zunächst eine Leberentzündung, welche sich im weiteren Verlauf zu einer chronischen Leberentzündung bis hin zu einer Leberzirrhose (durch die dauerhaften Entzündungen vernarbt das Lebergewebe) entwickeln kann. Im schlimmsten Fall führt die Infektion zu Leberkrebs.
Übertragungswege von Hepatitis C
HCV wird ausschließlich von Mensch zu Mensch übertragen, hauptsächlich über den Kontakt mit kontaminiertem Blut. Die Infektion über kontaminierte Blutkonserven ist heutzutage jedoch sehr unwahrscheinlich geworden, nachdem seit den frühen 90er Jahren diese routinemäßig darauf untersucht werden. Die Mehrheit in Europa und USA erwirbt HCV über injizierbare Drogen. Je nach Region können dennoch medizinische Verfahren wie unsaubere Injektionen, nicht getestete Bluttransfusionen oder Organtransplantationen zu Übertragungen führen. Es wird seit einigen Jahren diskutiert, ob das Virus ursprünglich vom Haushund auf den Menschen übergegangen ist. [Fußnote: Kapoor et al., 2011; Link.]
Therapie gegen HCV
Analog dem Wettrennen um die Entdeckung und die Kultivierung von HCV im Labor verlief die Jagd nach möglichen Therapieansätzen. Seit 2014 gab es revolutionäre Durchbrüche in diesem Bereich.
Dank den enormen Anstrengungen von Forscherinnen und Forschern kann die große Mehrheit von Patienten, die an einer von HCV verursachten chronischen Leberinfektion leiden, in etwa 95 Prozent aller Fälle mit einer Therapie geheilt werden. Vor 30 Jahren lagen diese Zahlen noch im einstelligen Prozentbereich. Es handelt sich hierbei vor allem um Medikamente, welche gezielt in einzelne Schritte der Virusvermehrung eingreifen. Vor dem Einsatz dieser spezifisch wirkenden Substanzen, musste mit Interferon-⍺ behandelt werden; ein Heilverfahren, welches mit enorm vielen Nebenwirkungen einhergeht.
Durch die Therapie-Fortschritte ist der Bedarf an Transplantationen von Lebern in den letzten Jahren gesunken. Dennoch standen zum 31.12.2022 noch 841 Patientinnen und Patienten auf der Warteliste für eine Lebertransplantation. [Fußnote: Link.]
Impfstoff gegen das Hepatitis-C-Virus
Viren erobern und besetzen ihre Wirtszellen mit ausgeklügelten Mechanismen. Wichtig sind hierbei vor allem die Oberflächenstrukturen auf der Virushülle, die den Geheimcode zu den Zugängen unserer Körperzellen kennen. Mit einer Impfung greift man normalerweise genau hier ein. Manche Viren wie HIV – und eben auch HCV – kennen jedoch Tricks, um diesen Versuchen auszuweichen. Das erschwert die Herstellung von Impfstoffen im herkömmlichen Sinne. Zurzeit geht man davon aus, dass eine Impfung gegen HCV wohl eher unwahrscheinlich ist. Selbst wenn es zukünftig Impfungen gegen das Hepatitis-C-Virus geben wird, werden diese keinen vollständigen Schutz bieten können. Allerdings könnten sie insoweit das Immunsystem regulieren, dass zumindest kein chronischer Status der Hepatitis mehr erreicht wird.
Kaum zu glauben also, dass ein kleines Virus, dessen Genom gerade einmal für 10 Proteine (drei für die Struktur sowie sieben für seine Vermehrung) codiert, seit so vielen Jahrzehnten für so viel Aufregung in unserer Leber und unseren Laboren sorgt. [Anmerkung: Als Vergleich: der Mensch besitzt an die 80.000 bis 400.000 Proteine je nach Quelle und Hochrechnung.]
Das frei downloadbare PDF „Hepatology – A clinical Textbook“ bietet viele weitere Informationen rund um die Hepatitis-Viren.
Text: Dr. Nicole Hagen